Edukacja
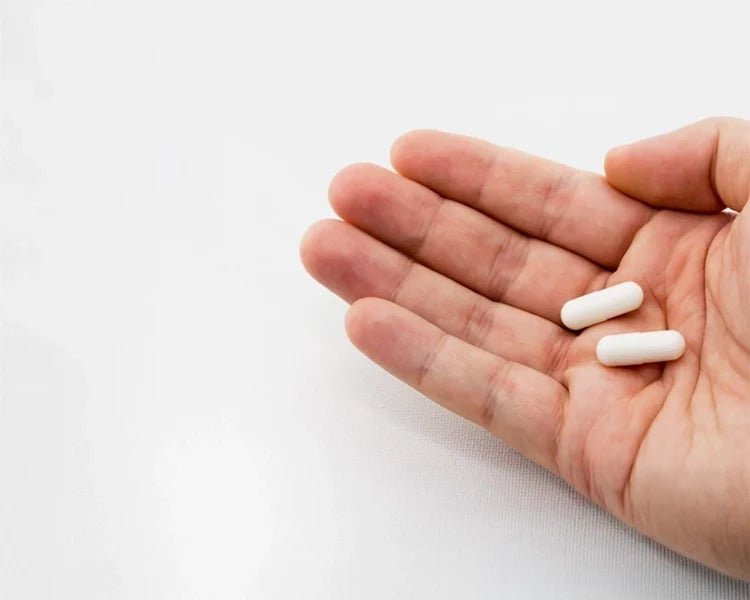
Selen
Selen to śladowy minerał w diecie człowieka. Śladowa jest również wiedza w społeczeństwie na temat wpływu tego pierwiastka na ludzkie zdrowie. Zdecydowanie nie cieszy się taką popularnością jak magnez, czy cynk, choć jest równie niezbędny w naszej diecie. Wiedzę o istnieniu selenu ludzkość posiadła już ponad 2 wieki temu, kiedy to został wyizolowany przez szwedzkiego chemika Jacoba Brezeliusa. Co więcej wiemy o nim teraz? Przede wszystkim to, że jest niezbędnym składnikiem enzymów biorących udział w procesach oksydoredukcyjnych oraz cytochromu, dzięki którym chroni błony komórkowe, a więc i same komórki, przed stresem oksydacyjnym. Stąd też wynika jego korzystny wpływ na układ immunologiczny. Osoby dotknięte jakimkolwiek zaburzeniem pracy tarczycy z pewnością zetknęły się z informacją na temat jego kluczowej roli w metabolizmie hormonów tego gruczołu. Problem męskiej niepłodności pozwolił zwrócić uwagę na rolę selenu w prawidłowej spermatogenezie, gdzie składnik ten jest konieczny do powstania plemników o prawidłowej budowie i pożądanej ruchliwości. Mniej znane właściwości selenu to wpływ na prawidłowe funkcjonowanie układu mięśniowego, w tym mięśnia sercowego. Są one na tyle istotne, że w regionach świata narażonych na skrajnie niedobory tego pierwiastka, mamy do czynienia ze specyficzną kardiomiopatią (choroba Keshan). Znajdziemy również informacje potwierdzające wpływ na niską masę urodzeniową noworodków, których matki wykazywały niedobory tego mikroelementu. Ciekawe są doniesienia na temat wpływu selenu na układ nerwowy, gdzie niedobory objawiają się spadkami nastroju. I wreszcie, związany z działaniem antyoksydacyjnym, wpływ na rozwój/zahamowanie niektórych chorób nowotworowych, np.: raka prostaty, płuc czy jelita grubego. Niedobory selenu mogą objawiać się poprzez: - wypadanie włosów i łamliwość paznokci, - zaburzenia ze strony układu nerwowego (obniżony nastrój, stany depresyjne), - uczucie zmęczenia, - osłabienie mięśni szkieletowych i mięśnia sercowego, - osłabioną odporność, - nieprawidłowości pracy tarczycy, - zaburzenia męskiej płodności. Gdzie szukać selenu? Pierwiastek jest pobierany z gleby przez rośliny, które stają się pokarmem dla zwierząt roślinożernych. Teoretycznie więc, zarówno pokarm zwierzęcy, jak i roślinny może być jego źródłem. Pokarmy polecane przy niedoborach to najczęściej: podroby (nerki), jaja, nabiał, ryby morskie, grzyby, czosnek oraz orzechy brazylijskie. Te ostatnie, powszechnie uznawane za najbogatsze źródło, nie pochodzą oczywiście z naszego regionu, a kupując je możemy nie mieć 100% pewności, czy rzeczywiście pochodzą z obszarów zasobnych w ten pierwiastek. W praktyce, w polskiej szerokości geograficznej, mamy do czynienia z niską zawartością selenu w glebie, która wynika z położenia geograficznego. Skały, z których powstaje gleba na naszych rodzimych obszarach, są bardzo ubogie w selen. Dodatkowo kwaśny charakter tych gleb utrudnia roślinom absorbcję wspomnianego minerału. Rozwiązaniem na uzupełnienie niedoborów może okazać się suplementacja. W preparatach dostępnych na rynku znajdziemy zarówno formy organiczne (l-selenometionina), jak i nieorganiczne, np.: selenian sodu. Dzienna zalecana norma spożycia selenu dla osób dorosłych została określona na poziomie 55 mcg. Natomiast suplementy mogą zawierać dawkę blisko czterokrotnie wyższą,do 200 mcg. Suplementując selen warto pamiętać, że jest on dla człowieka pierwiastkiem śladowym, a to oznacza, że pomiędzy dawką terapeutyczną, a toksyczną jest niewielka różnicą. Dlatego też, mimo potencjalnych niedoborów, decydując się na suplementację, należy stosować ją bardzo rozważnie, zgodnie z sentencją Paracelsusa Wszystko jest trucizną i nic nie jest trucizną. Tylko dawka czyni, że dana substancja nie jest trucizną. Marta Wcześniak BIBLIOGRAFIA: Piotrowska „Zawartość selenu w uprawnych glebach Polski ”, Roczniki Gleboznawcze T XXXX, Nr 1, Warszawa 1984 Golonko, B. Matejczyk „Dwa oblicza selenu, wybrane aspekty aktywności biologicznej selenu” Civil and Enviromental Engineering 9 (2018) Ratajczak, M. Gietka-Czemel „Rola Selenu w organizmie człowieka” Postępy Nauk Medycznych 2016 XXXIX(12) Uchwała NR 7/2021 Zespołu ds. Suplementów Diety z dn. 28.10.2021
Przeczytaj artykułFrytki i chipsy zagrożeniem dla zdrowia?
Smażone potrawy, szczególnie te oparte na produktach węglowodanowych, stanowią nieodłączny element naszej diety. Jednakże coraz więcej badań wskazuje, że w procesie smażenia może powstawać akryloamid - związek chemiczny, który może stanowić ryzyko dla zdrowia człowieka. W tym artykule zgłębimy wpływ akryloamidu na zdrowie, produkty, w których jest on obecny, oraz przedstawimy źródła medyczne, które potwierdzają to zagrożenie. Organizacje takie jak Międzynarodowa Agencja Badania Raka (IARC) i Światowa Organizacja Zdrowia (WHO) sklasyfikowały akryloamid jako ŚRODEK RAKOTWÓRCZY. Czym jest akryloamid? Akryloamid jest związkiem chemicznym, który powstaje w procesie obróbki termicznej produktów węglowodanowych, takich jak ziemniaki, frytki, pieczywo, a także kawa i niektóre produkty zbożowe. Powstaje on w reakcji aminokwasów z cukrami w obecności wysokiej temperatury. Wysokie stężenia akryloamidu można znaleźć w przypalonej lub mocno zrumienionej żywności. Gdzie występuje akryloamid? Przede wszystkim w produktach węglowodanowych poddawanych wysokim temperaturom podczas smażenia lub pieczenia. Przykładowe produkty obejmują: frytki, chipsy, placki ziemniaczane, chleb, ciastka, kawę prażoną. Akryloamid w badaniach Badania naukowe oraz oceny instytucji zdrowotnych jednoznacznie podkreślają potencjalne zagrożenie związane z akryloamidem. W miarę możliwości warto ograniczać spożycie potraw mocno przypalonych lub prażonych, aby minimalizować ryzyko ekspozycji na tę substancję rakotwórczą. Głębokie smażenie produktów węglowodanowych, choć dostarcza przyjemności kulinarnej, prowadzi do powstania akryloamidu, substancji szkodliwej dla zdrowia człowieka. W celu ograniczenia ryzyka, warto wybierać mniej przypalone i delikatniej przygotowane potrawy. Marta Wcześniak Źródła Medyczne i Badania: EFSA (European Food Safety Authority). (2015). EFSA statement on the presence of acrylamide in food. Tareke, E., Rydberg, P., Karlsson, P., Eriksson, S., & Törnqvist, M. (2002). Acrylamide: a cooking carcinogen? National Cancer Institute. (2020). Acrylamide and Cancer Risk. National Toxicology Program. (2021). Report on Carcinogens, 15th Edition.
Przeczytaj artykułVitamin D and cancer
Vitamin D, as we know, is converted in the body to its active (hormonal) form (calcitriol). This hormone binds to a specific receptor (VDR) that transports it into the cell nucleus. There, it regulates over 300 genes. The deficiency of vitamin D3 is a modern global health problem. Hundreds of studies have proven over the last 20 years that the importance of vitamin D3 goes far beyond the metabolism of calcium and phosphorus. The deficiency of this vitamin is an important causative factor for coronary heart disease, hypertension, stroke, diabetes, multiple sclerosis, rheumatoid arthritis, irritable bowel diseases, chronic pain and even psychiatric problems. Later, research articles were published that emphasised the role of vitamin D3 deficiency in various malignancies, especially lung, colon, prostate, bladder, and breast cancer, as well as lymphoma. In one study of 25 871 patients, supplementation with vitamin D3 reduced the risk for metastatic cancer and death by 17%. The risk was reduced by as much as 38% if the patients also maintained a healthy weight1. Of a particular note, the participants received only 2,000 IU of vitamin D3 daily and did not measure its blood levels. Despite that, a significant benefit was still found. Other publications revealed even more striking effects. The study of 2018 showed that women having serum vitamin D3 level at or over 60 ng/mL (150 nmol/L) had an 82% lower risk of breast cancer compared to those in whom the levels were below 20 ng/mL (50 nmol/L)2. An UK study demonstrated that having a serum vitamin D3 level higher than 60 ng/mL resulted in an 83% lower breast cancer risk3. A meta-analysis of 70 studies in breast cancer found that, for each 2 ng/mL (5 nmol/L) increase in vitamin D3 level, there was a corresponding 6% decrease in the incidence of breast cancer4. There are plenty or similar research publications proving one simple fact: immunomodulatory power of vitamin D3 acts, beyond other aspects, as an efficient way of raising anti-cancer immunity. prof. Igor G. Bondarenko References Chandler P. D. et al. Effect of vitamin D3 supplements on development of advanced cancer: A secondary analysis of the VITAL randomized clinical trial. JAMA Network Open 2020; 3(11): e2025850. McDonnell S. L. et al. Breast cancer risk markedly lower with serum 25-hydroxyvitamin D concentrations >60 vs < 20 ng/ml (150 vs 50 nmol/L): Pooled analysis of two randomized trials and a prospective cohort. PLoS ONE 2018, 13(6): e0199265. Lowe L. C. et al. Plasma 25-hydroxy vitamin D concentrations, vitamin D receptor genotype and breast cancer risk in a UK Caucasian population. J. Cancer 2005, 41(8): 1164-1169. Song D. et al. Vitamin D intake, blood vitamin D levels, and the risk of breast cancer: a dose-response meta-analysis of observational studies. Aging 2019; 11(24): 12708-12732.
Przeczytaj artykułZaburzenia snu i ich wpływ na przebieg i kontrole cukrzycy
Cukrzyca jest chorobą bardzo powszechną w naszych czasach. Nazywana jest choroba cywilizacyjną lub epidemią niezakaźna XXI wieku. W Polsce choruje około 3 mln osób, a na świecie w przybliżeniu 440 mln, co daje statystycznie 1.6 mln zgonów rocznie z jej powodu. Choroba powoduje zwiększenie śmiertelności, ale także pogorszenie jakości życia. Cukrzyca nieodpowiednio leczona, źle kontrolowana powoduje bardzo groźne powikłania, głównie kardiologiczne - częstsze zawały sera, udary mózgu, miażdżycę naczyń tętniczych, a także w konsekwencji tych zmian zwiększenie ilości amputacji kończyn dolnych, przypadków niewydolności nerek, retinopatii cukrzycowej. Bardzo bolesnym objawem jest polineuropatia obwodowa, dotycząca głownie stóp i znacznie pogarszająca jakość życia pacjenta. Aktualnie podkreśla się indywidualne podejście do pacjenta z cukrzycą, gdyż każdy przypadek jest inny. Każdy pacjent zmaga się z cukrzyca na jej rożnym etapie i stopniu zaawansowania, stosuje różne leki przeciwcukrzycowe lub insulinoterapię, prezentuje różny styl życia, tryb pracy, możliwości wykonywania aktywności fizycznej, czy przestrzegania odpowiedniej diety, tak ważnej w cukrzycy. Pomimo coraz lepszych metod leczenia, nowoczesnych leków i insulin, nowych pomp insulinowych oraz systemów do ciągłego pomiaru glikemii (ang.: CGM), to na dobrą kontrole cukrzycy i unikanie hiper- lub hipoglikemii, nadal ma wpływ bardzo wiele elementów codziennego życia pacjenta. Bardzo ważna jest regularność, powtarzalność, stałość pór spożywania posiłku, pracy, odpoczynku, unikanie nadmiernego stresu, zamartwiania się, życia w pośpiechu, a także umiejętność dobrego wysypiania się i zdrowego snu. W ostatnich zaleceniach diabetologicznych PTD, podkreśla się role snu, jego długości i jakości na przebieg cukrzycy. Zaburzenia snu wpływają dwutorowo na cukrzyce. Z jednej strony pogarszają jej wyrównanie, powodując hiperglikemie poranne, zwiększenie insulinoopornosci, pewne zaburzenia neurologiczne utrzymujące się w ciągu dnia dotyczące koncentracji, pamięci, odczuwania emocji. Z drugiej strony cukrzyca, zwłaszcza insulinoterapia lub tradycyjne leki starszego typu, jak pochodne sulfonylomocznika, generują zaburzenia glikemii w porze nocnej i pogarszają jakość snu. Zaburzenia snu u pacjentów z cukrzyca i ich niekorzystny wpływ na parametry zdrowotne W czasopiśmie Diabetologia dokonano metaanalizy dotyczącej częstości występowania zaburzeń snu w cukrzycy typu 2 oraz ich wpływu na takie czynniki jak: kontrola glikemii, powikłania mikro i makronaczyniowe, depresja, śmiertelność i jakość życia. Autorzy opierając się na dostępnej literaturze zamieszczonej w bazie PubMed zadali pytanie, w jakim stopniu leczenie zaburzeń snu u pacjentów z cukrzycą typu 2 może poprawić wspomniane czynniki zdrowotne. W przeglądzie uwzględniono badania zarówno obserwacyjne, jak i eksperymentalne. W wynikach stwierdzono, że bezsenność (39%), obturacyjny bezdech senny (55-86%), zespół niespokojnych nóg (8-45%), występowały częściej niż w populacji ogólnej bez cukrzycy. Ponadto wykazano, że zaburzenia snu zdecydowanie negatywnie wpływają na kontrole glikemii i zwiększają odsetek hemoglobiny glikowanej HbA1c. Przyczynę wzrostu glikemii po źle przespanej nocy upatruje się w zwiększeniu ilości hormonów stresu, głownie kortyzolu, co powoduje zaburzenia metaboliczne, insulinooporność, spowolnienie przemiany materii, utrudnienie utrzymanie optymalnej wagi ciała, dodatkowe podjadanie przekąsek w porze nocnej lub porannej. Powtarzające się nieprzespane noce zwiększają ryzyko sercowo-naczyniowe. Udowodniono, że u osób, które mało śpią stwierdza się wyższy poziom CRP (białka ostrej fazy), co powoduje większe ryzyko stanów zapalnych, osłabienie odporności, większe ryzyko otyłości, cukrzycy, nadciśnienia tętniczego depresji, chorób nowotworowych. Już pierwsza nieprzespana noc powoduje zaburzenia pamięci, koncentracji, osłabiony refleks i zdolność reagowania, przewidywania, podejmowania decyzji oraz różne zaburzenia emocjonalne. Każda następna zwiększa jeszcze ryzyko i natężenie wyżej wymienionych zaburzeń. Osoba taka może mieć upośledzone zdolności prowadzenia pojazdów, ograniczoną ocenę skutków postepowania i zmniejszone zdolności przewidywania, co może się przyczyniać do zwiększonego ryzyka wypadków drogowych, czy wypadków w pracy. Organizm wraca do pełnej równowagi dopiero po trzech kolejnych przespanych nocach. Leczenie zaburzeń snu może zatem odgrywać ważna role w zapobieganiu progresji cukrzycy. Konwencjonalne terapie, takie jak redukcja masy ciała, edukacja, terapia poznawczo-behawioralna, wydają się skuteczne w poprawie snu i wyników zdrowotnych u pacjentów z cukrzycą. Leki nasenne powinny być stosowane jedynie w cięższych przypadkach i przez krótki czas. Można wykorzystywać w tym celu leki ziołowe działające relaksacyjnie i nasennie oraz melatoninę. W podsumowaniu można stwierdzić, że w związku z tym, że leczenie zaburzeń snu może zapobiegać pogorszeniu kontroli cukrzycy, należy rozpoznać i leczyć zaburzenia snu u chorych na cukrzyce, w celu ostatecznej poprawy zdrowia oraz jakości życia. Cukrzyca i farmakoterapia jako czynniki pogarszające jakość snu Pacjent z cukrzyca stosujący insulinoterapie zwłaszcza intensywną 3-4 wkłucia dziennie, będący także leczony za pomocą pompy insulinowej lub lekami starszej generacji, jak pochodnymi sulfonylomocznika, jest bardziej narażony na wahania glikemii w godzinach nocnych, co może manifestować się: Hiperglikemią, czyli zbyt wysokim poziomem glukozy we krwi >180 mg, z objawami trudności z zasypianiem, częstszym oddawaniem moczu -nykturia oraz duże ilości wydalanego moczu (poliuria), Hipoglikemią, czyli zbyt niski poziom glikemii <70 mg/dl. Może powodować wybudzanie w nocy lub budzenie się ze zlewnymi potami, pogorszenie jakości snu, problemy z budzeniem się, uczucie zmęczenia, otępienia, rozdrażnienia w ciągu dnia. Aby uniknąć tych problemów należy odpowiednio dobrać posiłek na kolację, zwłaszcza ilość węglowodanów w posiłku i dostosować odpowiednią dawkę insuliny w zależności od glikemii przed posiłkiem, np.: około 18:00 oraz insulinę bazową, podawaną zwykle około 22.00. Obecnie, przy zaawansowanych urządzeniach do pomiaru glikemii CGM (ang. Continous glucose monitoring system), nowych pompach insulinowych z systemem hybrydowym i zamkniętej pętli, coraz rzadziej dochodzi do znacznych hipo- lub hiperglikemi nocnych, a pacjenci maja lepszy komfort życia i unikają groźnych powikłań cukrzycy. W trosce o komfort snu należy pamiętać o podstawowych zasadach, jak odpowiednia temp w sypialni (około 18 stopni Celsjusza), wietrzeniu pomieszczenia, odpowiednio dobranej poduszce do spania oraz materacu, korzystaniu z opasek lub zatyczek do uszu. Wieczorem ważne jest wyłączenie multimediów, unikanie intensywnych ćwiczeń w późnych porach. Warto pamiętać o stałych porach snu oraz unikaniu pracy zmianowej w godzinach nocnych. Reasumując, wykrywanie i leczenie zaburzeń snu nie jest zwykle częścią standardowej opieki nad chorym w gabinecie diabetologicznym, co często spowodowane jest ograniczeniem czasowym takiej wizyty, jednak zwrócenie uwagi na ten problem w gabinecie lekarskim i zadbanie o dobry sen pacjenta przyczynia się znacząco do poprawy kontroli cukrzycy, a czasem do jej zapobiegania oraz zmniejszenia ryzyka innych schorzeń i problemów zdrowotnych wymienionych w tym artykule. Krzysztof Chabros Specjalista diabetolog Piśmiennictwo: Urszula Cieślik-Guerra, Zaburzenia snu jako czynnik ryzyka cukrzycy typu 2, „Fam Med Prim Care Rev11.3 (2009), s. 574-576. Zalecenia kliniczne dotyczące postepowania u chorych na cukrzycę 2022.Stanowisko Polskiego Towarzystwa Diabetologicznego. Current Topics in Diabetes, 2022;2 (1) s. 26.
Przeczytaj artykułJak psycholog może pomóc osobie dotkniętej chorobą nowotworową
Obszar pomocy psychologa osobie z chorobą nowotworową jest dość szeroki, w zależności od typu choroby zakres tego wsparcia może być różny. Choroba nowotworowa to nie tylko szereg zaburzeń w obrębie ciała i złożoności procesu leczenia, ale to także bardzo stresujące wydarzenie o znaczących konsekwencjach psychospołecznych, związanych z wymiarem fizycznym, emocjonalnym, duchowym i interpersonalnym. Choroba ta dotyka w mniejszym lub większym stopniu wszystkich aspektów funkcjonowania, w tym także te dotyczące egzystencji (np.: konfrontacja ze śmiertelnością). Są one zmieniane przez diagnozę i leczenie, powrót do zdrowia i długie przeżycie, nawrót lub przejście do opieki paliatywnej i opieki u schyłku życia. Usłyszenie diagnozy choroby nowotworowej zmienia życie i jest źródłem znacznego stresu psychicznego i emocjonalnego. Wysoki poziom stresu psychicznego przez dłuższy czas u pacjentów z rakiem może prowadzić do lęku, depresji lub obu [1]. Często doświadczanym stanem jest pojawienie się lęku przed nawrotem raka. Problemy z jakimi może mierzyć się osoba dotknięta chorobą nowotworową może doświadczać problemów natury psychicznej nie tylko poprzez wpływ na jakość życia związana ze zdrowiem [2], ale może mieć również konsekwencje ekonomiczne [3]. Czego w takim układzie może spodziewać się pacjent onkologiczny od psychologa? Przede wszystkim należy pamiętać, że różnorodność etapów doświadczanej choroby i celów danej osoby muszą towarzyszyć różnorodne formy oddziaływania psychologicznego. Zakres wsparcia po jaki może sięgnąć pacjent onkologiczny to m.in.: poradnictwo psychologiczne - działania mające na celu pomoc w znalezieniu nowych strategii radzenia sobie z doświadczanymi trudnościami; interwencje kryzysowe - wieloaspektowa pomoc osobie w kryzysie psychologicznym, czy innych poważnych problemach życiowych; oraz psychoterapia [4]. Wsparcie psychologa może okazać się pomocnie nie tylko wtedy kiedy brakuje wsparcia ze strony rodziny czy przyjaciół. Badania i literatura naukowa wskazują na ogólną korzyść w zmniejszaniu nasilenia objawów dotyczących zdrowia psychicznego (depresja, niepokój [5]), somatycznych, (bólu [6]) oraz w poprawie ogólnej jakości życia, samopoczucia, czy procesu powrotu do pracy [7, 8] oraz myśli związanych z przeżyciem [9-11]. Istnieje coraz więcej dowodów potwierdzających stosowanie terapii typu umysł-ciało, jako skutecznych strategii opieki wspomagającej podczas leczenia raka, chociaż ciągle wiele z nich jest niedostatecznie zbadanych [12]. Psycholog jako osoba z zewnątrz, czyli nie zaangażowana emocjonalnie w relacje z chorym, może podzielić się inną perspektywą niż tą, którą pacjent dzieli z bliskimi. Ponadto, może okazać się łatwiejsze poruszenie z nim tematów trudnych, jak pojawiające się myśli samobójcze, czy lęk przed śmiercią. Działania ze strony psychologa mogą obejmować: wsparcie w radzeniu sobie z pojawiającymi się emocjami; wsparcie w radzeniu sobie z lękiem związanym z wymaganymi procedurami medycznymi; adaptację do choroby, jej etapów oraz zmian w samopoczuciu; radzenie sobie z tematem skończoności życia; naukę relaksacji; wsparcie w trakcie remisji; oraz praca z rodziną pacjenta. Pomoc psychologa dla mnie i dla mojej rodziny Choroba nowotworowa nie dotyka tylko osoby chorej. Z chorym przez proces choroby i leczenia przechodzi także jej rodzina: partner/partnerka, dzieci, przyjaciele, inni bliscy. Zagrożenie, jakie taka choroba stanowi dla danej rodziny, można zrozumieć w świetle tego, jak różni członkowie, indywidualnie, ale także jako zespół rozumieją konkretne sytuacje stresowe, swoją tożsamość i tożsamość swojej rodziny oraz ogólny sposób postrzegania świata [13, 14]. Ani pacjenci, ani ich rodziny nie mogą nigdy powrócić do sytuacji sprzed choroby [15]. Skuteczne radzenie sobie z rozstaniem, stratą jest często uzależnione od odczuwanego wsparcia od innych. Udzielanie wsparcia psychologicznego może pomóc w identyfikacji adaptacyjnych, funkcjonalnych i nieadaptacyjnych mechanizmów radzenia sobie z zaistniałą sytuacją [16]. Zamiast podsumowania Choroba nowotworowa dotyka nie tylko samą osobę chorą, lecz z jej skutkami mogą borykać się także osoby najbliższe choremu. Strach przed potencjalną utratą bliskiej osoby może być równie przytłaczający jak sama choroba. Po pomoc psychologa nie musi sięgać każdy pacjent onkologiczny, jeśli jednak sytuacja w jakiej znalazłeś/znalazłaś się Ty lub ktoś Tobie bliski i stanowi to dla Ciebie duże obciążenie psychiczne, nie wahaj się sięgnąć po taką pomoc. Ida Garstecka Bibliografia Linden, W., Vodermaier, A., Mackenzie, R., Greig, D., (2012) Anxiety and depression after cancer diagnosis: prevalence rates by cancer type, gender, and age. J Affect Disord. 141:343–351. [PubMed] Dunne, S., Mooney, O., Coffey, L., Sharp, L., Desmond, D., Timon, C., O'Sullivan, E., Gallagher, P., (2107) Psychological variables associated with quality of life following primary treatment for head and neck cancer: a systematic review of the literature from 2004 to 2015. 26, 149- 160. [PubMed] Carlson, L.E., Bultz, B.D., (2004) Efficacy and medical cost offset of psychosocial interventions in cancer care: making the case for economic analyses. Psychooncology. 13: 837- 849. [PubMed] Czabała, C., Sęk, H., Psychologiczne wsparcie. (2000) W: J. Strelau (red.) Podręcznik akademicki. (s. 605-622) Gdańskie Wydawnictwo Psychologiczne [Google Scholar] Zainal, N.Z., Booth, S., Huppert, F.A., (2013) The efficacy of mindfulness-based stress reduction on mental health of breast cancer patients: a meta-analysis. 22 (7):1457–65 [PubMed] Johannsen, M., Farver, I., Beck, N., Zachariae, R., (2013) The efficacy of psychosocial intervention for pain in breast cancer patients and survivors: a systematic review and meta-analysis. Breast Cancer Res Treat. 138(3):675–90 [PubMed] Hunter, E.G., Gibson, R.W., Arbesman, M., D'Amico, M., (2017) Systematic Review of Occupational Therapy and Adult Cancer Rehabilitation: Part 1. Impact of Physical Activity and Symptom Management Interventions. Am J Occup Ther. 71(2):7102100030p1–7102100030p11. [PubMed] Hunter, E.G., Gibson, R.W., Arbesman, M., D'Amico, M., (2017) Systematic Review of Occupational Therapy and Adult Cancer Rehabilitation: Part 2. Impact of Multidisciplinary Rehabilitation and Psychosocial, Sexuality, and Return-to-Work Interventions. Am J Occup Ther. 71(2) [PubMed] Barrera, I., Spiegel, D., (2014) Review of psychotherapeutic interventions on depression in cancer patients and their impact on disease progression. Int Rev Psychiatry. 26(1):31–43. [PubMed] Spiegel, D., (2012) Mind matters in cancer survival. Psychooncology. 21(6):588–93. [PubMed] Galway, K., Black, A., Cantwell, M., Mills, M., Donnelly, M., (2012) Psychosocial interventions to improve quality of life and emotional wellbeing for recently diagnosed cancer patients. Cochrane Database Syst Rev. 11: CD007064. [PubMed] Greenlee, H., DuPont-Reyes, M.J., Balneaves, L.G., Carlson, L.E., Cohen, M.R., Deng, G., Johnson, J.A., Mumber, M., Seely, D., Zick, S.M., Boyce, L.M., Tripathy, D., (2017) Clinical practice guidelines on the evidence-based use of integrative therapies during and after breast cancer treatment. CA Cancer J Clin 67(3): 194–232. [PubMed] McLean, L.M., Jones, J.M., Rydall, A.C., Walsh, A., Esplen, M.J., Zimmermann C., Rodin G.M. (2008) A couples intervention for patients facing advanced cancer and their spouses. Psycho-Oncol 17:1152–1156 Baider, L., Ever-Hadani, P., Goldzweig, G., Wygoda, M., Peretz, T. (2003) Is perceived family support a relevant variable in psychological distress? A sample of prostate and breast cancer couples. J Psychosom Res 55:1–8 Baider, L., Cooper, C.L., Kaplan De-Nour, A. (2000) Cancer and the family, Wiley Goldzweig, G., Hubert, A., Walach, N., Brenner, B., Perry, S., Andritsch, E., Baider, L. (2009) Gender and psychological distress among middle- and older-aged colorectal cancer patients and their spouses: an unexpected outcome. Crit Rev Oncol Hematol 70:71–82
Przeczytaj artykułDziecko i choroba nowotworowa rodzica. Jak z nim rozmawiać i co mu powiedzieć?
Wiele osób dotkniętych chorobą nowotworową w pierwszym odruchu nie chce o niej mówić swoim dzieciom, by je ochronić przed dodatkowym stresem. Jest to zrozumiałe - próba uchronienia dziecka przed zmartwieniami świata dorosłych jest naturalna, jednak usłyszenie diagnozy o chorobie nie dotyczy tylko osoby chorej, a dotyczy całej rodziny. Co w takim układzie powiedzieć dziecku, gdy rodzic, opiekun lub ukochana osoba jest chora? W którym momencie poruszyć temat śmierci? Rozmowa z dzieckiem o chorobie rodzica Pierwsze pytanie jakie przychodzi do głowy dotyczy tego czy w ogóle powiedzieć dziecku o chorobie. Szczerość to najlepsza polityka. Bez względu na wiek dzieci doskonale wyczuwają stany emocjonalne rodzica i jego napięcia, nawet jeśli myślimy, że je dobrze zamaskowaliśmy. Dziecko zauważy zmiany w codziennej rutynie, zmiany w wyglądzie, które się pojawią w procesie leczenia. Dzieci, kiedy nie wiedzą co się dzieje, wymyślą w swojej głowie własną historię, która może być znacznie bardziej przerażająca dla kształtującego się dopiero młodego człowieka, niż prawda. Komunikat, jaki przekazany zostanie dziecku powinien różnić się w zależności od tego, w jakim jest wieku. Mówcie do niego językiem dostosowanym do jego możliwości komunikacyjnych. Małe dzieci nie zawsze będą w stanie zrozumieć konsekwencje jakie niesie ze sobą choroba, ale zrozumieją, że np. mama potrzebuje odpoczynku. Dziecko potrzebuje wiedzieć co się dzieje z opiekunem. Mogą zadać mnóstwo pytań, np. Czy to boli?, A gdzie ten rak się ukrywa?. Zapewne zadadzą także pytania dotyczące tego, jak choroba rodzica wpłynie na nich bezpośrednio np. Czy nadal będę chodzić do szkoły?, Czy nadal będę mógł wychodzić na podwórko?. W danym momencie, przez brak pełnego zrozumienia konsekwencji jakie niesie ze sobą choroba, dziecko może po prostu po rozmowie zapytać: Co na kolację?. Starsze dzieci, będą miały już większe rozumienie sytuacji i mogą z ich strony pojawić się bardziej egzystencjalne pytania. Niezależnie od wieku dziecka, należy pamiętać, żeby dać przestrzeń na poukładanie sobie tego, co usłyszało i żeby mogło zapytać o co potrzebuje. Jak zaopiekować się dzieckiem w zależności od jego wieku Dzieci w wieku od 3 do 5 lat. Na ogół dzieci poniżej 5 roku życia nie są w stanie zrozumieć, że wszyscy w końcu umieramy. Dzieci w tym wieku mogą spodziewać się powrotu kogoś, kto zmarł. Często potrzeba czasu i dorastania, aby zdały sobie sprawę, że rodzic, którego kochali, nie wróci. Kiedy śmierć jest bardzo blisko, dziecko powinno wiedzieć, że rodzic wkrótce umrze. Ważne by mówić prawdę. Jeśli użyte zostanie określenie typu: “Mama pójdzie spać.” i dziecko w pewnym momencie zda sobie sprawę, że mama się nie obudziła, może bać się iść spać w nocy. Oto kilka wskazówek, które mogą pomóc: komunikaty wyjaśniające co się dzieje powinny być proste - słowami zrozumiałymi dla dziecka, sprawdzajcie, czy dziecko rozumie komunikat, powtarzajcie i tłumaczcie tak długo i często jak dziecko tego potrzebuje, nazywajcie również swoje stany i emocje np.: ”Dzisiaj czuję się smutny”. Dzieci w wieku od 6 do 8 lat Dzieci w tym wieku są w stanie lepiej zrozumieć pojęcie śmierci i to że jest czymś trwałym. Niektóre z nich mogą wyobrażać ją sobie jako potwora lub jako osobę z zewnątrz, która może przyjść i ich złapać, a jeśli biegną wystarczająco szybko, mogą uciec. Dziecko w tym wieku może także obwiniać siebie za chorobę rodzica np. “Mama mnie nie kocha, bo powiedziałem jej, że jej nienawidzę i przez to jest chora”. Ważne jest tłumaczenie dziecku, dlaczego chory rodzic nie może się z nim bawić. Oto kilka wskazówek, które mogą pomóc: informujcie dziecko, zrozumiałym dla niego językiem, co dzieje się z chorym, odpowiadajcie szczerze na wszystkie pytania, jeśli nie znacie odpowiedzi powiedzcie, że nie wiecie, można wtedy poszukać odpowiedzi razem z dzieckiem, zachęcajcie do wyrażania i mówienia o tym, co dziecko czuje, poinformujcie dziecko, kiedy zbliża się śmierć i pozwólcie dziecku odwiedzać i być z rodzicem, jeśli dziecko ma problemy w szkole, wyjaśnijcie, że to normalne, że wyniki w szkole trochę spadają, gdy rodzic jest w szpitalu i nie jesteście na niego źli, zapewnijcie dziecko, że to nie ich wina, że rodzic jest chory lub umiera. Dzieci w wieku od 9 do 12 lat Dzieci w tym wieku mają znacznie lepsze rozumienie choroby i śmierci, co nie oznacza, że nie potrzebują jasnych informacji. Dziecko będzie potrzebowało zrozumieć, co się dzieje i czego się spodziewać. Oto kilka wskazówek, które mogą pomóc: pozwólcie dziecku spędzać z chorym jak najwięcej czasu, zachęcajcie do wyrażania i mówienia o uczuciach, ale pozwólcie dziecku zachować swoje uczucia dla siebie, jeśli tak woli, tłumaczcie i rozmawiajcie z dzieckiem tyle, ile tego potrzebuje, udzielajcie informacji czym jest rak i czego mogą się spodziewać, jak wygląda leczenie, zapewnijcie, że choroba rodzica nie jest winą dziecka. Dzieci 13+ Nastolatki mają już dorosłe rozumienie śmierci, ale mogą nie mieć dorosłych umiejętności radzenia sobie. Nastolatki są wystarczająco duże, aby wiedzieć, że ich życie bardzo się zmieni z powodu choroby i śmierci ich rodziców i walczą z tym zagrożeniem. Mogą radzić sobie w sposób trudny do zrozumienia dla rodziców, na przykład odmawiając rozmowy o chorobie lub próbując przejąć kontrolę. Inni mogą się przystosować, spróbować zbliżyć się do rodziców i/lub spróbować przywrócić porządek w domu. Oto kilka wskazówek, które mogą pomóc: jeśli są zainteresowani, podajcie informacje na temat stanu rodzica, objawów, możliwych skutków ubocznych leków; tego, czego mogą się spodziewać, pozwólcie nastolatkowi spędzać tyle czasu, ile chce z chorym; jeśli nie chce zachęcajcie do wspólnego spędzania czasu, ale nie przymuszajcie, zachęcajcie nastolatków do kontynuowania zwykłego zaangażowania w szkołę i inne zajęcia, pozwólcie nastolatkowi na wyrażanie swoich uczuć. Pamiętajcie, że każde dziecko jest inne i jego reakcje mogą być różne. Jednak w przypadku trudności z poradzeniem sobie z nową sytuacją mogą pojawić się: stany lękowe, które mogą przejawiać się np. w postaci niechęci do rozstania, problemów z zasypianiem, lękiem o własne zachorowanie, zachowania agresywne, wybuchy złości, unikanie kontaktów społecznych, zaburzenia somatyczne, np.: pojawiające się bóle głowy, bóle brzucha [4]. Mimo swojego przeciążenia sytuacją, starajcie się jak najwięcej z dzieckiem rozmawiać i tłumaczyć mu co się dzieje. Rosenheim i Reicher [1] zwracają uwagę na cztery konsekwencje wynikające z otwartej rozmowy z dzieckiem: umożliwia się dziecku wyrażanie własnych uczuć wywołanych sytuacją; wyraża zaufanie rodziców do swoich możliwości radzenia sobie; pomaga dziecku zmodyfikować zniekształcone wyobrażenia o tym, co się dzieje; oraz wspiera dziecko w realistycznym przygotowaniu się do nowego. Ważna jest także w całym procesie relacja rodzica z dzieckiem. Philips [2] sugeruje, że ciepłe i wspierające rodzicielstwo może stanowić czynnik ochronny dla dzieci. Otwarta komunikacja między rodzicem a dzieckiem prowadziła do skuteczniejszego radzenia sobie, a także wydawała się wzmacniać relację rodzic–dziecko [3]. Zamiast podsumowania Dzieci są niezwykle odporne i dzięki pełnemu miłości wsparciu przetrwają ten trudny czas. Postarajcie się o jak najbardziej normalne życie w domu i o w miarę możliwości nie zakłócony harmonogram dnia. Jeśli nie czujecie się na siłach, by sprostać wszystkim wymaganiom sięgnijcie po pomoc rodziny i przyjaciół. Jeśli macie trudność z wyjaśnieniem choroby, sięgnijcie po książkę “Co to jest rak?” autorstwa Herlofsen i Geisler, która pomoże wyjaśnić czym jest choroba nowotworowa i jak rozmawiać z dzieckiem. Jeżeli zauważycie, że stan dziecka się pogarsza i nie potraficie sobie z nim poradzić skorzystajcie z profesjonalnej pomocy psychologa. Ida Garstecka Bibliografia Rosenheim, E., Reicher, R. (1985). iInforming children about a parent’s terminal illness. Journal of Child Psychology and Psychiatry, 26(6), 995–998. https://doi.org/10.1111/j.1469-7610.1985.tb00613.x Phillips, F. (2014). Adolescents living with a parent with advanced cancer: a review of the literature. Psycho-Oncology, 23(12), 1323–1339. https://doi.org/10.1002/pon.3570 Kennedy, V.L., Lloyd-Williams, M. (2009) How children cope when a parent has advanced cancer. Psycho-Oncology 18(8):886–892. https://doi.org/10.1002/pon.1455 Kornreich, D., Mannheim, H., Axelrod, D. (2009) Jak dzieci radzą sobie z chorobą nowotworową rodziców, Psychiatria po Dyplomie 6(2) Adams-Greenly, M., Moynihan, R.T. (1983). Helping the children of fatally ill parents. American Journal of Orthopsychiatry, 53(2), 219–229. https://doi.org/10.1111/j.1939-0025.1983.tb03367.x Silverman, P.R., Worden, J.W. (1992). Children’s reactions in the early months after the death of a parent. American Journal of Orthopsychiatry, 62(1), 93–104 https://doi.org/10.1037/h0079304 Warszawskie Centrum Psychoonkologii (2016) Jak rozmawiać z dziećmi i nastolatkami, kiedy dorosły choruje na raka. Poradnik dla rodziców i członków rodzin. Na podstawie: Talking to children and teenagers when an adult has cancer., MAC 5766
Przeczytaj artykułRola dietetyka w opiece przed i po-nowotworowej
Osoby z doświadczeniem choroby nowotworowej to szczególna grupa pacjentów, wymagająca wsparcia terapeutycznego ze strony różnych specjalistów. Wśród nich, uzupełniającą, acz ważną rolę pełni DIETETYK, który współpracując z osobą chorą wspierać będzie proces leczenia i zdrowienia pacjenta, dążyć do poprawy jakości jego życia i uniknięcia wznowy w przyszłości. Edukacja żywieniowa Podstawową rolą dietetyka w opiece przednowotworowej jest edukacja żywieniowa nakierowana na wyjaśnienie związku pomiędzy sposobem żywienia, ilością, jakością i rodzajem spożywanych produktów oraz zastosowaną techniką przygotowania potraw a ryzykiem rozwoju chorób cywilizacyjnych, w tym nowotworów. Dietetyk wytłumaczy krok po kroku, na czym polegają założenia diety przeciwnowotworowej, wskaże optymalną wartość energetyczną i makroskładnikową diety, nauczy komponować posiłki, zweryfikuje konieczność stosowania suplementacji oraz przede wszystkim odpowie na nurtujące podopiecznego pytania. Zmotywuje też do działania w zakresie poprawy nawyków żywieniowych. W zależności od modelu pracy dietetyka i potrzeb pacjenta, każdy specjalista nieco inaczej poprowadzi edukację korzystając z różnych narzędzi, jak: plan żywieniowy, lista zaleceń, tabela ułatwiająca wybór produktów, czy nawet towarzyszenie w trakcie zakupów produktów spożywczych. Mając na względzie holistyczne podejście do profilaktyki nowotworów, dietetyk zwróci uwagę na inne elementy stylu życia: jak aktywność fizyczna, unikanie używek, praca nad kontrolą stresu oraz „dobrym snem”. Identyfikacja nieprawidłowości stanu odżywienia Stan odżywienia człowieka wpływa zarówno na ryzyko rozwoju nowotworu, jak i na ostateczny wynik ich leczenia. Z jednej strony, nadmierna masa ciała, a szczególnie otyłość brzuszna istotnie zwiększa ryzyko raka, a z drugiej obserwuje się, że wiele pacjentów zmaga się z niedożywieniem już w momencie postawienia diagnozy choroby nowotworowej. Obserwacje epidemiologiczne pokazują, że zły stan odżywienia pacjenta pogarsza jego odpowiedź i tolerancję na leczenie, przyspiesza rozwój powikłań, upośledza sprawność oraz negatywnie przekłada się na jakość życia i szanse przeżycia. Szacuje się, że nawet u 20% chorych, bezpośrednią przyczyną zgonu nie jest nowotwór, a rozwijające się w jego przebiegu niedożywienie. Dlatego jedną z podstawowych czynności, którą wykonuje dietetyk podczas wizyty w gabinecie, jest ocena stanu odżywienia pacjenta. Można jej dokonać różnymi metodami: ważąc i mierząc pacjenta, analizując jego wyniki badań laboratoryjnych lub przeprowadzając szczegółowy wywiad. Dietetycy zwykle w swojej pracy wykorzystują specjalistyczne analizatory masy i składu ciała, działające na zasadzie impedancji bioelektrycznej lub pletyzmografii powietrznej. Analizy te są nieinwazyjne, łatwe do wykonania i możliwe do zastosowania u większości pacjentów, a przy tym dostarczają informacji nie tylko o masie ciała, ale przede wszystkim o szacowanej ilości masy mięśniowej, wody, tkanki tłuszczowej, białka i minerałów budujących organizm. Monitorowanie zmian w tych składowych na przestrzeni czasu, pozwala lepiej kontrolować stan odżywienia i dobrać dietoterapię. Mimo, iż pomiar obwodów ciała nie odzwierciedla jego składu, to z uwagi na swoją prostotę zwykle wykonywany jest jako uzupełnienie oceny antropometrycznej pacjenta. Nieprawidłowy stan odżywienia, to nie tylko zbyt niska lub wysoka masa ciała. To także sytuacja, w której obserwuje się niedobory składników odżywczych – te dietetyk zweryfikuje zarówno na podstawie posiadanych badań krwi jak i prowadząc wywiad zdrowotno-żywieniowy. UWAGA!!! Dietetyk nie ma uprawnień do stawiania diagnozy. Prowadzona przez niego analiza dokumentacji medycznej, wyników badań laboratoryjnych służy prawidłowemu zaplanowaniu terapii dietetycznej. Jeśli jednak dietetyk zaobserwuje coś niepokojącego w wynikach badań pacjenta, na pewno skieruje go do odpowiedniego specjalisty. Opracowanie spersonalizowanego planu dietoterapii Kluczowym elementem współpracy dietetyk – pacjent z doświadczeniem choroby nowotworowej jest sprecyzowanie założeń diety, a w wymagających tego sytuacjach – zbilansowanie jadłospisu. Przed opracowaniem planu dietoterapii dietetyk prowadzi z pacjentem obszerny wywiad, w którym pyta go o różne aspekty dotyczące spożywania posiłków. Zadaje pytania zarówno o ilość i rodzaj produktów spożywczych, które zwykle pacjent je, jak również o kwestie dotyczące przygotowania posiłków, czasu ich spożycia, preferencji i możliwości organizacyjnych. Na podstawie wywiadu żywieniowego, dietetykowi łatwiej jest spersonalizować zalecenia czy jadłospis, zidentyfikować nieprawidłowe nawyki żywieniowe i hierarchizować kolejność ich zmiany. Zwykle wywiad żywieniowy poprzedzony jest pytaniami dotyczącymi występowania chorób przewlekłych (obecnych i w przeszłości), zaburzeń, nieprawidłowości w badaniach laboratoryjnych, przyjmowanych leków i suplementów. Istotne są również informacje na temat alergii lub obserwowanych nietolerancji pokarmowych. Na podstawie wywiadu zdrowotnego dietetyk nie tylko podejmuję decyzję dotyczącą założeń dietoterapii, ale również stara się przewidzieć, na jakie ewentualnie problemy np. niedobory składników odżywczych, dolegliwości ze strony przewodu pokarmowego może natrafić pacjent w związku z podjętym/zakończonym leczeniem. Dietetyk także oceni, czy dana osoba jest wstanie w sposób tradycyjny (posiłkami konwencjonalnymi) pokryć zapotrzebowanie na kalorie i inne składniki odżywcze. W przypadku, gdy stwierdzi, że pacjent nie da rady zjeść wystarczających ilości pokarmu – dietetyk pomoże dobrać optymalny preparat odżywczy (tzw. żywienie medyczne, doustne suplementy pokarmowe). Pomoc w walce z dolegliwościami i działaniami niepożądanymi leczenia Większość chorych objętych chemio-, radioterapią lub leczonych chirurgicznie doświadcza dolegliwości, które istotnie pogarszają ich codzienne funkcjonowanie, wpływają na ich sposób odżywiania, a tym samym zwiększają ryzyko niedożywienia. Mogą to być przede wszystkim: - nudności, wymioty, - zaburzenia rytmu wypróżnień, - utrata apetytu, - ból w trakcie połykania lub zaburzenia połykania, - zmiana odczuwania smaku i zapachu, - zmniejszenie ilości produkowanej śliny, suchość w jamie ustnej, - nietolerancje pokarmowe, - zaburzenia metaboliczne. Rolą dietetyka, jest pomoc w doborze produktów spożywczych, które w danej sytuacji będą najlepiej tolerowane oraz edukacja w zakresie technik radzenia sobie z dolegliwościami. Z uwagi na fakt, iż często diety lecznicze kojarzą się pacjentom z nieciekawymi wizualnie i smakowo posiłkami, wielu specjalistów dużo uwagi poświęca na przekonanie podopiecznego (i jego rodziny) do eksperymentowania w kuchni, testowania nowych przepisów i dbałości o wygląd i formę podania dania. Rolą dietetyka jest także wspierać i motywować podopiecznych w całym okresie wprowadzania zmian do swojej diety. Małgorzata Moszak Piśmiennictwo: Muscaritoli M, Arends J, Bachmann P, Baracos V, Barthelemy N, Bertz H, Bozzetti F, Hütterer E, Isenring E, Kaasa S, Krznaric Z, Laird B, Larsson M, Laviano A, Mühlebach S, Oldervoll L, Ravasco P, Solheim TS, Strasser F, de van der Schueren M, Preiser JC, Bischoff SC. ESPEN practical guideline: Clinical Nutrition in cancer. Clin Nutr. 2021 May;40(5):2898-2913. doi: 10.1016/j.clnu.2021.02.005. Beirer, A. Malnutrition and cancer, diagnosis and treatment. memo 14, 168–173 (2021). https://doi.org/10.1007/s12254-020-00672-3
Przeczytaj artykułLek czy suplement diety? Co wybrać?
Panie Magistrze poproszę magnez „w formie LEKU”. Takim zwrotem często rozpoczyna się rozmowa przy okienku aptecznym. Następnie pacjent rozpoczyna długą analizę składu i opakowania, aby być w 100% przekonany, że nie znajdzie na nim napisu „suplement diety”. Farmaceuta często unika konwersacji na ten temat, ale mimo to powinien być przygotowany do rozmowy z pacjentem. Problem rozróżnienia i porównania leków i suplementów diety jest dosyć trudny. Obie kategorie produktów stoją na sąsiadujących ze sobą stanowiskach, mają podobny skład, a często taki sam. Na czym polega więc zagadka i dlaczego pacjenci tak usilnie starają się nabyć właśnie lek, a nie suplement diety? Zacznijmy może od poszczególnych definicji. Produktem leczniczym - jest substancja lub mieszanina substancji, przedstawiana jako posiadająca właściwości zapobiegania lub leczenia chorób występujących u ludzi lub zwierząt lub podawana w celu postawienia diagnozy lub w celu przywrócenia, poprawienia lub modyfikacji fizjologicznych funkcji organizmu poprzez działanie farmakologiczne, immunologiczne lub metaboliczne. (Prawo Farmaceutyczne z dnia 6 września 2001 roku, Rozdział 1 Art.2 Pkt 32.) Z definicji zawartej w ustawie jasno wynika że lek (produkt leczniczy) zapobiega chorobom, leczy je, poprawia lub modyfikuje funkcje fizjologiczne organizmu. Natomiast: Suplement diety – środek spożywczy, którego celem jest uzupełnienie normalnej diety, będący skoncentrowanym źródłem witamin lub składników mineralnych lub innych substancji wykazujących efekt odżywczy lub inny fizjologiczny, pojedynczych lub złożonych, wprowadzany do obrotu w formie umożliwiającej dawkowanie, w postaci: kapsułek, tabletek, drażetek i w innych podobnych postaciach, saszetek z proszkiem, ampułek z płynem, butelek z kroplomierzem i w innych podobnych postaciach płynów i proszków przeznaczonych do spożywania w małych, odmierzonych ilościach jednostkowych, z wyłączeniem produktów posiadających właściwości produktu leczniczego w rozumieniu przepisów prawa farmaceutycznego. (U S T AWA z dnia 25 sierpnia 2006 r. o bezpieczeństwie żywności i żywienia, DZIAŁ I, Art.3 pkt.3, ppk39) Jak wynika z tej definicji suplement diety to środek spożywczy, który ma uzupełnić normalną dietę w witaminy, minerały i „inne” substancje. Na pierwszy rzut oka widać różnicę, ale czy na pewno? Przyglądając się ostatniej części definicji: z wyłączeniem produktów posiadających właściwości produktu leczniczego w rozumieniu przepisów prawa farmaceutycznego dochodzimy do punktu, w którym nie sposób odróżnić suplement diety od leku. Jaka jest bowiem różnica pomiędzy produktem leczniczym zawierającym 2000 j.m. witaminy D3 w postaci cholekalcyferolu, a suplementem diety zawierającym dokładnie to samo w takiej samej postaci, ale w kapsułkach? Różnic pomiędzy lekiem a suplementem diety jest kilka, ale żadna ze stron nie osiąga jednoznacznej przewagi konkurencyjnej. Pierwsza sprawa dotyczy aspektów prawnych. Różne instytucje zajmują się rejestracją obu grup produktów. Rejestracją leków zajmuje się URL (Urząd Rejestracji leków). Dokonuje tego na podstawie wielu badań i certyfikatów. Natomiast dopuszczeniem do obrotu na terenie kraju zajmuje się już Główny Inspektor Farmaceutyczny. Również suplementy diety rejestrowane są urzędowo za sprawą Głównego Inspektora Sanitarnego (GIS) na podstawie złożonego przez przedsiębiorcę wniosku. Nie jest więc prawą, że suplementy nie są objęte kontrolą, ponieważ GIS może odmówić rejestracji lub w wypadku niepewności może poprosić o opinię URL. Procedura rejestracji suplementów diety jest krótsza i łatwiej ją przeprowadzić, dlatego wielu producentów leków kolejne swoje produkty rejestrują właśnie w tej kategorii. Druga sprawa to dawki poszczególnych składników. Opierając się na definicjach dawki substancji w leku wykazują działanie lecznicze lub zapobiegające, natomiast w suplemencie są one odżywiające. Nie mniej zaskakujący jest fakt istnienia witaminy C – leku w dawkach 200 i 500 mg w obecności tej samej witaminy – suplementu w dawkach 1000 i 2000 mg. Pojawiają się pytania o faktyczne zapotrzebowanie organizmu, dawkę wywołującą działanie lecznicze lub odżywcze, a także dawkę zbyt dużą, aby była bezpieczna. Kolejny aspekt dotyczy pochodzenia składników zawartych w produktach. Ze względu na duże wymogi standaryzacyjne i czystość substancji w produktach leczniczych stosuje się często substancje syntetyczne, uzyskane na drodze reakcji chemicznych. Suplementy diety zawierają często składniki pochodzenia naturalnego, co wydaje się rozwiązaniem zdrowszym i bardziej dopasowanym do żywego organizmu. Zawierają też składniki roślinne i ich wyciągi. Niekiedy w suplementach diety zawarte są składniki roślin, których nie spotykamy w naszym klimacie i w Europie, a które mają udowodniony pozytywny wpływ na zdrowie i kondycję. Kolejne różnice dotyczą promocji i reklamy. Żadne elementy opakowania, nazwy, reklamy suplementów nie mogą sugerować właściwości leczniczych. Każde opakowanie ponadto musi posiadać opis „SUPLEMENT DIETY”. Każdego dnia jesteśmy atakowani reklamami leków i suplementów tak, że trudno rozeznać się co i czy warto zakupić, aby wspomóc swoje zdrowie. Każdego dnia spożywamy dużą ilość leków i suplementów diety. Wynika to z tego, że dostępność suplementów jest bardzo duża, nasilona jest reklama w środkach przekazu, a społeczeństwo nauczone jest reagowania na zmiany w swoim zdrowiu poprzez zakup kolejnych preparatów. Suplementy służą poprawie kondycji, włosów, paznokci, skóry, oczu, stawów itd. Suplementujemy witaminy, minerały i zioła korzystając z produktów wieloskładnikowych. Dlatego istotnym jest aby poznać dokładnie skład danego preparatu. Istnieje duże prawdopodobieństwo, że w kilku preparatach znajdą się takie same składniki i poprzez przyjmowanie całej gamy środków dostarczymy za wysokie dawki wspomnianych witamin czy minerałów. Warto też pamiętać, że najważniejszym źródłem suplementacyjnym jest żywność, czyli to co spożywamy. Jak zatem należy podejść do stosowania suplementów aby było to bezpieczne? Pamiętajmy o tym, że wybór leku jako formy bezpiecznej nie zawsze zaspokoi potrzeby żywieniowe i zdrowotne organizmu. Z drugiej jednak strony nie wszyscy producenci suplementów spełniają normy jakościowe wytwarzanych produktów. Biorąc całe to podsumowanie pod uwagę należy trzymać się kilku reguł aby osiągnąć odpowiedni efekt żywieniowy przy jednoczesnym zachowaniu bezpieczeństwa. Oto reguły, którymi warto się kierować Wybierajmy suplementy z wyższej półki – jest kilka wiodących firm na rynku. Niektóre z nich znaleźć można na naszej stronie internetowej. Firmy posiadające bogate doświadczenie, certyfikowane produkty i standardy produkcyjne typu GMP, ISO itp. Najkorzystniejszą ofertę posiadają firmy, które we własnym zakresie uprawiają zioła lecznicze i produkują składniki witaminowo-mineralne w miejsce masowego zakupu od dostawców. Stosujmy tylko te substancje, które są nam potrzebne – najlepiej dobór składników ustalić ze specjalistą. Nie stosujmy suplementów z rekomendacji osób postronnych. Niezwykle ważny jest odpowiedni dobór suplementów w chorobach onkologicznych jak i terapiach poonkologicznych. Wiele składników posiada zdolność do stymulacji nadmiernego wzrostu komórek. Jeżeli to możliwe, stosujmy preparaty jednoskładnikowe lub kilkuskładnikowe. Unikniemy wtedy możliwości zdublowania dawek tej samej substancji. Zapytajmy specjalistę kiedy i jak przyjmować dany produkt. Często wchłanialność substancji i działanie całego preparatu zależy od pory dnia czy posiłku, który przyjmujemy. W świetle tych założeń uważam, że stosowanie suplementów diety może być bezpieczne i przynosić dobre rezultaty. Wybierając wyłącznie produkty lecznicze nie osiągniemy długofalowych efektów i widocznych rezultatów. Dobrze zbalansowanym i przemyślanym połączeniem leku i suplementu diety można osiągnąć bardzo dobre rezultaty. Stosujmy leki, które są dla nas niezbędne, stosujmy suplementy diety, których nam potrzeba, ale nie zapominajmy o prawidłowym odżywczym jedzeniu, w tym owoców i warzyw. Krzysztof Juszkiewicz
Przeczytaj artykułRola aktywności fizycznej w profilaktyce zachorowania na raka
Ćwiczenia mogą zwiększyć motywację do zmiany stylu życia, poprawić wydolność tlenową, poprawić sprawność fizyczną, kontrolować zmęczenie i poprawić jakość życia [1], a to tylko wycinek ich dobroczynnego wpływu na organizm człowieka w każdym wieku. Szacuje się, że niemal połowie przypadków nowotworów można zapobiec poprzez zmianę trybu życia, w tym przez podjęcie aktywności fizycznej [2], która jest jednym z czterech filarów zdrowia. W raporcie The World Cancer Research Fund (WCRF) opublikowanym w 2020 roku organizacja wskazuje, że odgrywa ona znaczącą rolę w profilaktyce nowotworowej [3]. Do głównych zalet aktywności ruchowej zalicza się regulację masy ciała, poprawę wydolności układu krążenia i oddechowego, a także wzmocnienie mięśni i kości. Zwiększeniu ulega też przepływ krwi i dotlenienie tkanek, co przekłada się na większą energię i witalność. Ponadto ruch ma realny wpływ na zdrowie psychiczne ponieważ regularne ćwiczenia mogą zmniejszyć objawy depresji, lęku i stresu dzięki uwalnianiu hormonów, które mogą poprawić nastrój i uczucie ogólnego dobrego samopoczucia. Aktywność fizyczna poprawia też funkcje poznawcze, czyli pamięć, koncentrację i zdolność do skupienia uwagi, a także zdecydowanie zwiększa jakość snu poprzez regulację rytmu dobowego. Regularny ruch może pomóc w szybszym zasypianiu i umożliwiać głębszy sen, a dodatkowo obniża ciśnienie krwi, zmniejszając ryzyka chorób serca. Wieloletnie badanie Europejskiego Badania Prospektywnego nad Rakiem i Życiem (European Prospective Investigation into Cancer and Nutrition - EPIC) obejmujące ponad 500 000 osób wykazało, że regularna aktywność fizyczna była związana z niższym ryzykiem wielu rodzajów nowotworów, takich jak rak jelita grubego, rak piersi, rak trzustki i rak endometrium [4]. Metaanaliza przeprowadzona na podstawie 170 badań potwierdziła, że regularna aktywność fizyczna jest związana ze zmniejszonym ryzykiem raka jelita grubego. Obserwowano, że osoby angażujące się w regularne ćwiczenia fizyczne miały o 24% niższe ryzyko rozwoju tego rodzaju nowotworu w porównaniu z osobami prowadzącymi siedzący tryb życia [5]. Badanie opublikowane w British Journal of Cancer wykonane także przez European Prospective Investigation into Cancer and Nutrition - EPIC stwierdziło, że regularna aktywność fizyczna może obniżyć ryzyko raka piersi u kobiet po menopauzie. Kobiety, które wykonywały przynajmniej 7 godzin umiarkowanej aktywności fizycznej tygodniowo, miały o 13% niższe ryzyko rozwoju raka piersi w porównaniu z osobami nieaktywnymi fizycznie [6]. Systematyczna aktywność fizyczna, którą można swobodnie wybrać z wielkiego wachlarzu możliwości od spacerów na łonie natury, przez gry zespołowe, aż po indywidualne treningi na siłowni, stanowi ogromne wsparcie w profilaktyce nowotworowej. Jest stałym elementem zdrowego stylu życia, który modyfikuje się w zależności od możliwości, potrzeb i preferencji. Prócz oczywistych fizycznych korzyści jakie ze sobą niesie, ma realny wpływ na poprawę nastroju i samopoczucia. Jej dobroczynny wpływ na organizm jest wielowymiarowy, dlatego warto ją na stałe wpleść w plan tygodnia. Zuzanna Pilipiuk Qiaoyun Wang, Wenli Zhou, (2020) Roles and molecular mechanisms of physical exercise in cancer prevention and treatment, J Sport Health Sci. 2021 Mar;10(2):201-210. doi: 10.1016/j.jshs.2020.07.008. Epub 2020 Jul 30. Christine M Friedenreich, Charlotte Ryder-Burbidge, Jessica McNeil, (2021). Physical activity, obesity and sedentary behavior in cancer etiology: epidemiologic evidence and biologic mechanisms, Mol Oncol. 2021 Mar;15(3):790-800. doi: 10.1002/1878-0261.12772. Epub 2020 Aug 18. Steven K Clinton, Edward L Giovannucci, Stephen D Hursting, (2020). The World Cancer Research Fund/American Institute for Cancer Research Third Expert Report on Diet, Nutrition, Physical Activity, and Cancer: Impact and Future Directions, Żuławski, W., Rutkowski, A., & Dziki, A. (2015). Influence of physical activity on the risk of colorectal cancer in the population of the European countries. Contemporary Oncology, 19(1), 7-13. Keum, N., & Giovannucci, E. (2019). Global burden of colorectal cancer: emerging trends, risk factors and prevention strategies. Nature Reviews Gastroenterology & Hepatology, 16(12), 713-732. Steindorf, K., Ritte, R., Eomois, P. P., Lukanova, A., Tjonneland, A., Johnsen, N. F., ... & Schütze, M. (2013). Physical activity and risk of breast cancer overall and by hormone receptor status: the European prospective investigation into cancer and nutrition. International Journal of Cancer, 132(7), 1667-1678.
Przeczytaj artykuł